Transporte de gases respiratorios
Ingrese su ID de correo electrónico
FISIOLOGIA. / RESPIRATORIO / TRANSPORTE DE LOS GASES RESPIRATORIOS
TRANSPORTE SANGUÍNEO DE LOS GASES RESPIRATORIOS
TRANSPORTE SANGUÍNEO DE LOS GASES RESPIRATORIOS
ES EL PROCESO POR EL CUAL, EL O2 Y EL CO2 IMPRESCINDIBLES EN EL METABOLISMO CELULAR, NECESITAN SER TRANSPORTADOS DE LOS TEJIDOS A LOS PULMONES Y VICEVERSA PARA COMPLETAR EL PROCESO RESPIRATORIO
OBJETIVOS
- Explicar las causas que justifican el transporte de oxígeno por la hemoglobina.
- Concepto y significado de capacidad total de transporte de 02 por la sangre y de saturación 02 de la sangre y señalar los factores básicos de los que depende.
- Conocer la cantidad de 02 fijado por gramo de Hemoglobina y calcular el total de 02 transportado unido a la hemoglobina en función de la concentración de ésta.
- Describir e interpretar la curva de disociación del oxígeno.
- Definir el concepto de P50.
- Explicar los factores que modifican la afinidad del oxígeno por la Hb.
- Describir las consecuencias de determinadas circunstancias como la anemia, la intoxicación por C0 y diferentes tipos de hemoglobinas sobre la curva de disociación de la oxihemoglobina, la Pa02 y la Saturación de 02.
- Explicar las formas de transporte del CO2.
- Describir las consecuencias que tiene sobre el transporte de CO2 y el pH sanguíneo, la presencia de anhidrasa carbónica en el eritrocito.
- Describir los intercambios iónicos que se producen entre el hematíe y el plasma durante el transporte de C02 por la sangre.
- Describir la curva de disociación del CO2.
- Explicar el efecto Haldane.
- Explicar la relación existente entre ventilación alveolar y pH plasmático.
1. Disuelto en plasma:
Dada la baja solubilidad del O2 en el plasma este medio de transporte es insuficiente para poder suministrar el O2 necesario a los tejidos. Si fuera éste el único medio de transporte harían falta 20 veces el GC normal.
La solubilidad del O2 es de aproximadamente 0,03 ml O2 l-1 mmHg-1 a 37ºC.
Por cada mm Hg de PaO2 hay 0,03 ml O2 / l de sangre, luego en la sangre arterial donde la Pa O2 es de 100 mm Hg el O2 disuelto será de 3 ml O2 / litro de sangre. Si la demanda tisular basal de O2 es de 300 ml /min., y suponiendo una extracción total de O2, (nada de O2 en vena) Q (flujo sanguíneo o gasto cardíaco) = VO2 / (Ca O2 - Cv O2 ) = (300 ml O2 /min. ) / (3 ml O2 /l sangre – 0) = 100 l/min.
La solución se busca uniéndolo a una molécula transportadora con alta capacidad de fijación de oxígeno: la hemoglobina, como veremos en la siguiente pantalla.
UNIDO A LA HEMOGLOBINA
Para evitar el problema de la poca cantidad de oxígeno disuelto, se utiliza la unión del O2 con la hemoglobina (Hb), la cual saturada de O2 y a la concentración normal de Hb en sangre y un gasto cardiaco normal (5 l/min.), es capaz de transportar más de 900 ml de O2 / min, frente a los 15 ml/min disuelto.
Cada molécula de Hb es capaz de unir a cuatro moléculas de O2 (Animación 1), gracias a sus cuatro grupos hem y el Fe2+ que tiene cada uno de ellos, al cual se une. Esta unión es una oxigenación y no una oxidación. La Hb unida al oxígeno se denomina oxihemoglobina (HbO2) y cuando no está unida se denomina desoxihemoglobina.
Animación 1. Unión del oxígeno a la hemoglobina.
Hb4 + 4 O2 <——-> Hb4 O8

Figura 2: Capacidad de oxígeno.
Cada gramo de Hb totalmente saturada puede unir 1,34 ml de O2 . Cada 100 ml de sangre contiene 15 gr de Hb. Luego cada 100 ml de sangre puede transportar 20,1 ml de O2 unido a la Hb más los 0,29 disueltos. En total: 20,4 ml de O2 /100 ml de sangre. Esta es la cantidad máxima de O2 que puede transportar los 100 ml de sangre para un hematocrito normal (O2 unido a la Hb y O2 disuelto para una PO2 determinada). Se denomina CAPACIDAD DE OXÍGENO. (Figura 2)
Por otra parte tenemos el CONTENIDO DE OXÍGENO que realmente está unido a la Hb.
Si relacionamos ambas cantidades y la multiplicamos por 100, tenemos el PORCENTAJE DE SATURACIÓN DE O2 .

Figura 3: Saturación del oxígeno
% SO2 = (Contenido de O2 / Capacidad de O2 ) x 100
CURVA DE DISOCIACIÓN DE LA HEMOGLOBINA
La Pa O2, la saturación (S) de O2 y el contenido de O2 son tres índices relacionados entre sí que pueden ser representados en una gráfica, que se denomina CURVA DE DISOCIACIÓN DE LA Hb.
La forma sigmoidea de la curva se debe al aumento progresivo de la afinidad de la Hb por el O2 a medida que se une a éste por incremento de la PO2.
La forma de esta curva tiene varias ventajas fisiológicas:
1. La meseta de la curva representa la fase de carga, cuando el O2 se une a la Hb en los pulmones, formando oxiHb. Esta meseta muestra la constancia en la saturación (S) de O2 y del contenido de O2 frente a grandes fluctuaciones en la Pa O2 . A partir de un valor de Pa O2 de 80 mm Hg el % de saturación es superior al 95%. La S O2normal de la sangre arterial es del 97%. Y si aumenta mucho la Pa O2 por encima de 100 mmHg la Hb se satura ligeramente un poco más, lo que demuestra que la hiperventilación no aumenta significativamente el contenido de O2 en sangre (se necesita una presión de 250 mmHg para conseguir la saturación al 100%).
2. En la zona de máxima pendiente o zona de descarga que corresponde a la presión de O2 en los tejidos, permite que se transfiera una gran cantidad de O2 sin que se produzcan cambios importantes en la presión de O2 o, que con pequeños cambios de P O2 en la región tisular se liberan grandes cantidades de O2 .
Los cambios de afinidad de la Hb por el O2 desplazan la curva hacia la derecha o hacia la izquierda. Para mostrar dichos cambios de afinidad se define el P50 o PO2 para una saturación del 50% de la Hb. Si aumenta el P50 disminuye la afinidad de la Hb (desplazamiento de la curva hacia la derecha) y si disminuye el P50 aumenta la afinidad de la Hb (desplazamiento de la curva hacia la izquierda).
FACTORES QUE MODIFICAN LA CURVA DE DISOCIACIÓN DE LA Hb
Existen factores capaces de modificar la afinidad de la Hb por el O2, éstos son:
El aumento de la P CO2 sanguínea (Figura 5), la disminución del pH sanguíneo (Figura 6), el aumento de la tª (Figura 7) y el aumento en la concentración intraeritrocitaria del 2,3DPG (con el ejercicio y la hipoxia) (Figura 8). Las variaciones en el sentido indicado de estos factores desplazan la curva hacia la derecha y por tanto disminuyen la afinidad de la Hb por el O2. Todos estos factores aparecen en la región tisular donde se necesita mayor transferencia de O2 (el músculo en ejercicio es hipercápnico, ácido y caliente). El efecto de la P CO2 sanguínea y el pH sanguíneo disminuyendo la afinidad de la Hb por el O2 se conoce como efecto Bohr.
El efecto del 2,3DPG se observa a pH y PCO2 constantes, de lo contrario varía porque existen interacciones entre ellos. Su acción aumenta cuando disminuye la PCO2. Igualmente para un pH bajo y un PCO2 alto el incremento del 2,3 DPG refuerza el efecto Bohr. No olvidar que el eritrocito es el principal productor de este metabolito y que con él, puede regular la afinidad de la Hb por el O2, según las condiciones del medio interno.
El efecto del 2,3DPG se observa a pH y PCO2 constantes, de lo contrario varía porque existen interacciones entre ellos. Su acción aumenta cuando disminuye la PCO2. Igualmente para un pH bajo y un PCO2 alto el incremento del 2,3 DPG refuerza el efecto Bohr. No olvidar que el eritrocito es el principal productor de este metabolito y que con él, puede regular la afinidad de la Hb por el O2, según las condiciones del medio interno.
OTROS FACTORES MODIFICADORES
Otro factor importante que modifica la afinidad de la Hb por el O2, es la afinidad que ciertos gases tienen por la Hb, muy superior a la del O2 como ocurre con el CO (monóxido de carbono) (Figura 9). Este gas tiene una afinidad por la Hb de 210 veces la del O2 formándose carboxiHb. Basta con que respiremos aire donde haya un 0,1 % de CO para que el 50% de la Hb se una a dicho gas, desplazando el P50 hacia la izquierda y todo ello sin afectar a la PaO2, por lo que los quimio sensores que miden O2 disuelto no se enteran de la falta de combinación del O2 con la Hb. El CO no se huele ni produce signos de hipoxemia pero altera las funciones cerebrales. Para poder recuperar a un sujeto intoxicado con CO es necesario hacerle respirar O2 al 100% o O2 al 95% y CO2 al 5% ya que este último favorece la hiperventilación.
La Hb fetal (Figura 10) tiene mayor afinidad por el O2 que la adulta lo que favorece la transferencia de O2 de la madre al feto. Además tiene poca afinidad por el 2,3-DPG.
La mioglobina (Figura 11) tiene mayor afinidad por el O2 que la Hb circulante por lo que retira O2 circulante y lo almacena en el músculo. Fija 1 mol de O2 por mol de Mb.
La metahemoglobina (Figura 12) por tener su ion Fe2+oxidado a Fe3+ pierde afinidad por el O2, por lo que cuanto más metaHb haya menor será la capacidad de fijación de la Hb. La metaHb-reductasa, utilizando NADH como donador de electrones, reduce metaHb en Hb.
COEFICIENTE DE UTILIZACIÓN DEL OXÍGENO

Figura-13: Coeficiente de utilización del oxígeno.
Si medimos la cantidad de O2 en la sangre arterial (1,34 x [Hb](g/L) x %SO2) (19,8 ml O2 /100 ml sangre) y la cantidad en sangre venosa (14,8 ml O2 /100 ml sangre) y calculamos su diferencia, obtendremos la cantidad transferida en los tejidos que es de 5 ml de O2 /100 ml sangre. Si lo referimos al GC, será de 250 ml O2 /min, que es el consumo basal de O2 en los tejidos. Esta transferencia supone que en reposo sólo se transfiere el 25% de la capacidad total de saturación de la Hb y se denomina coeficiente de utilización.
TRANSPORTE SANGUÍNEO DEL CO2
El CO2 se transporta por la sangre en un 10% por el plasma y el 90% restante dentro del eritrocito. Tanto en el plasma como en el eritrocito va en tres formas:
1. Disuelto.
2. En forma de bicarbonato.
3. En forma de compuestos carbaminos con las proteínas sanguíneas.
Del 10% plasmático, un 5% va disuelto en función de la PCO2, otro 5% en forma de bicarbonato formado en el plasma (debido a la baja actividad de la anhidrasa plasmática), y menos del 1% formando compuestos carbaminos con las proteínas plasmáticas.
Del 90% intraeritrocitario, un 5% se encuentra disuelto en el citoplasma; un 21% formando compuesto carbamino con la Hb; y un 63% en forma de bicarbonato (debido a la alta actividad de la anhidrasa citoplasmática).
En realidad y a pesar de los porcentajes indicados anteriormente, como el bicarbonato intraeritrocitario sale al plasma (intercambiado por cloruro), en el plasma nos encontramos con un 68% de bicarbonato.
Si nos referimos a porcentajes totales (plasma más eritrocito) los valores son:
1. Disuelto (10% del CO2 sanguíneo total)
2. En forma de bicarbonato (68% del total)
3. En forma de compuestos carbaminos con las proteínas sanguíneas (22% del total).
(Figura 15) El CO2 cuando llega al plasma se disuelve de acuerdo a la ley de Henry (0,57 x 45 (PCO2)= 2,7 ml CO2/100 ml sangre venosa) (2,28 ml de CO2 /100 ml sangre arterial)( la solubilidad del CO2 (0,57)), una parte de éste difunde por la membrana del eritrocito donde también queda disuelto en las mismas proporciones. Pero en el interior del eritrocito existe una anhidrasa carbónica (AC) que favorece la unión del CO2 con el H2O formándose CO3H2 que se disocia rápidamente formando CO3H– y H+. Estos iones bicarbonato pasan al plasma y como los cationes que deberían acompañarlo para mantener la electroneutralidad, el K+ y el Na+, no lo hacen como consecuencia de la bomba Na+/K+, entran Cl– (desplazamiento de los cloruros).
Así los eritrocito de la sangre venosa contienen mayor [Cl–] que la arterial y además al crecer el número de partículas osmóticas intraeritrocitarias (Cl– y H+) se produce entrada de agua y los globulos rojos presentan mayor volumen lo que supone que el hematocrito venoso sea un 3% mayor que el arterial. Si administramos un inhibidor de la anhidrasa carbónica, la acetazolamida por ejemplo, disminuye considerablemente la proporción de CO2 en bicarbonato, aumentando el CO2 disuelto lo que supone un incremento de la PCO2 de 45 a 80 mmHg.
En condiciones normales, la mayor fracción de CO2 se encuentra en forma de bicarbonato lo que supone además un importante factor regulador del pH sanguíneo por ser éste el principal par amortiguador del pH del medio interno.
Los H+ intraeritrocitarios son amortiguados por la HbO2, compitiendo con el O2 de forma que en ambientes ricos en CO2 (los tejidos) la aparición de H+ en el citoplasma eritrocitario determina disminución de la afinidad de la Hb por el O2 (EFECTO BOHR), formándose HHb. La desoxiHb tiene mayor capacidad amortiguadora de H+ que la oxiHb, por ser la primera más alcalina. Además la desoxiHb forma más compuesto carbamínicos que la oxiHb, es decir facilita la reacción del CO2 con los grupos aminos de de las proteínas, esta formación supone formación de H+ que deben ser tamponados por la Hb. Luego la capacidad tamponadora de la Hb es la que permite la formación de bicarbonato y compuestos carbamínicos. Por encima de 10 mmHg la desoxiHb no une más CO2, por lo que el mayor peso del transporte lo realiza el bicarbonato.
Si hacemos un balance del transporte de CO2 sería así:
En el plasma: disuelto, en forma de bicarbonato y formando compuesto carbamínicos con las proteínas plasmáticas.
En eritrocitos: disuelto, en forma de bicarbonato, formando compuesto carbamínicos con la Hb (HbNHCOO–). Aquí la presencia de Hb reducida que es la que se encuentra en mayor proporción en la sangre periférica venosa, supone una mayor capacidad de tamponamiento de H+ y en consecuencia mayor capacidad de transporte de CO2. Este efecto se conoce como efecto Haldane.
A nivel pulmonar la disminución de la PCO2 alveolar y el alto nivel de la PCO2 venosa hace que pase el CO2 rápidamente hacia el alveolo, disminuyendo así la PACO2 de forma que de acuerdo con el efecto Bohr, al disminuir la PCO2 se incrementa la afinidad de la Hb por el O2.
La transferencia de CO2 en la membrana respiratoria es de 4 ml CO2/100 ml sangre, los cuales multiplicados por el GC suponen unos 200 ml CO2/min, que son los producidos en el metabolismo basal en cada minuto.
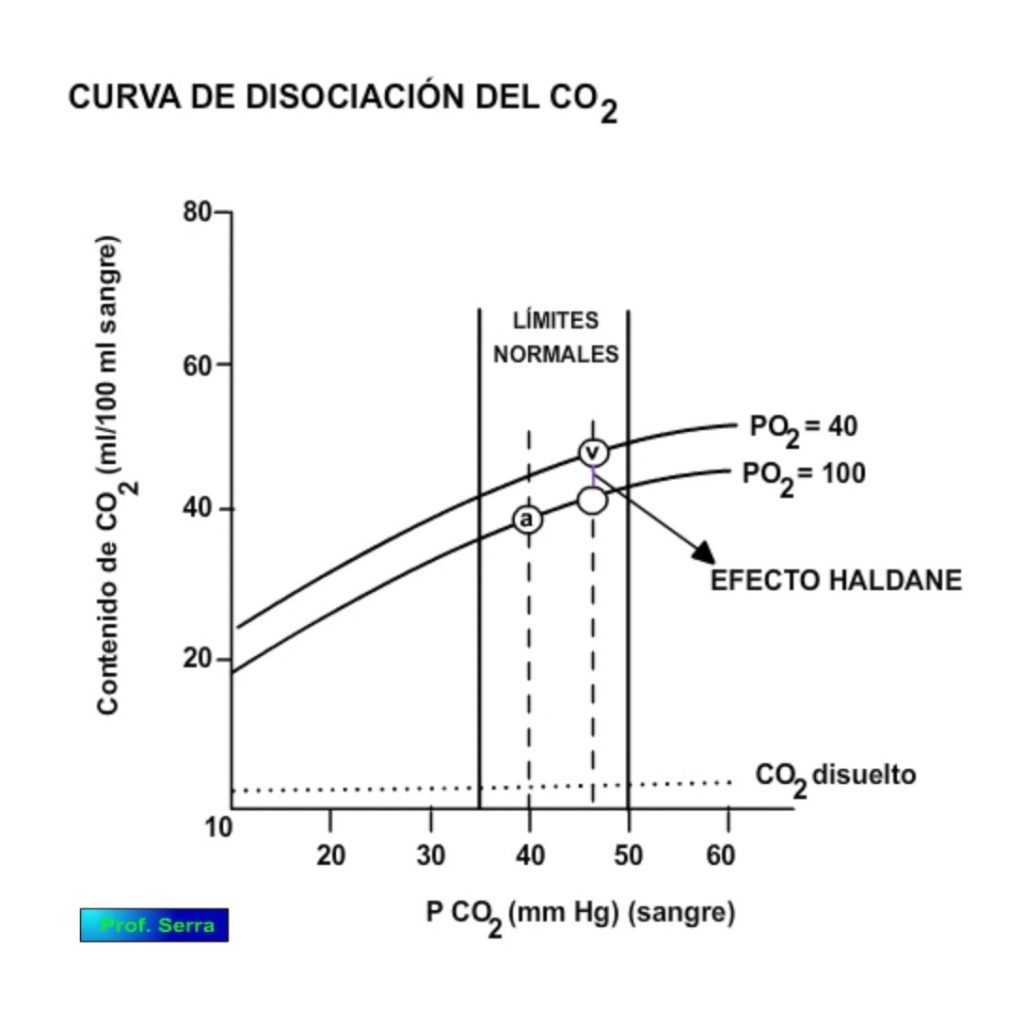
CURVA DE DISOCIACIÓN DEL CO2
Se obtiene representando concentración de CO2 en 100 ml de sangre frente a PCO2 en sangre.
Analizando la curva observamos:
1.) margen de operación muy estrecho: de 40 a 46 mmHg, lo que supone una transferencia de CO2 por la membrana respiratoria de 4 ml CO2/100 ml sangre y ciclo respiratorio, lo que multiplicado por el volumen minuto nos da un valor de aproximadamente entre 200 y 250 ml/min, la producción metabólica basal de CO2.
2.) la capacidad de transporte de CO2 por la sangre es la diferencia entre el CO2 disuelto (lineal porque depende de la PCO2) y de las formas combinadas de CO2 representadas en la curva.
El punto A representa el contenido de CO2 combinado en la sangre arterial. El punto V representa el contenido de CO2 en la sangre venosa, para un valor dado de PO2, en este caso de 100 mm Hg.
Si representamos ahora la curva de disociación del CO2 combinado para una PO2 venosa (40 mm Hg), observamos que el contenido de CO2 combinado es mayor en todos los casos. Es decir que el contenido de CO2 combinado va a depender de la PO2. Esta dependencia de la PO2 se denomina efecto Haldane, cuyo mecanismo se explica a continuación.
En los tejidos cuando la Hb cede el O2 la desoxiHb resultante incrementa su afinidad por los H+, los cuales se encuentran aumentados en el eritrocito por el aumento del CO2, así como el aumento de su afinidad por el propio CO2 para formar compuestos carbaminos (efecto Haldane). En los pulmones, cuando sube la PO2, disminuye la proporción de CO2 combinado en sangre (efecto Haldane). Al unirse la Hb con el O2 la Hb se vuelve más ácida por lo cual pierde tendencia a unirse con el CO2 para formar compuestos carbaminos, además aumenta la [H+] lo que supone su reacción con el bicarbonato y la formación de CO2 que pasa al alvéolo y H2O.
El 2,3 DPG disminuye la cantidad de CO2 unida a la Hb, pues compite con él por la Hb.
EFECTOS DE LA VENTILACIÓN EN EL CO2 Y pH SANGUÍNEO
Modificaciones en la ventilación alveolar supone cambios tanto de la presión parcial de O2 como del CO2. Como se ve en la gráfica, si aumenta la PAO2 a valores altos, no se produce aumento de la saturación de la Hb una vez alcanzado el 100%, así mismo se necesitan caídas importantes de la PAO2 para que se ponga de manifiesto la hipoxia. Sin embargo el efecto es más directo sobre las variaciones del CO2 en sangre, pues éstas se reflejan rápidamente en cambios del pH plasmático.

Figura-17: Efectos de la ventilación en el CO2 y el pH sanguíneo.
Así tenemos que en el momento que se incrementa la ventilación alveolar y se produce una hipocapnia se observa rápidamente la aparición de una alcalosis respiratoria (lo que ocurre en las grandes alturas). La compensación viene dada por el riñón el cual actúa incrementando la excreción de bicarbonato. Por otro lado, cuando la ventilación alveolar es baja se produce un aumento del CO2 en sangre (hipercapnia) y en consecuencia se desarrolla una acidosis respiratoria, la cual si persiste se compensa por el riñón excretando ácido y preservando así el bicarbonato.
Por otro lado cuando se desarrolla una acidosis metabólica (hipoxia tisular, diabetes sacarina o tratada, ejercicio intenso, etc.) el sistema respiratorio compensa el exceso de ácido mediante un aumento de la ventilación. Y algo parecido ocurre pero en sentido contrario, cuando se desarrolla una alcalosis metabólica.
ENLACES DEL TEMA EN LA WEB
VIDEOS EN YOUTUBE
PATOLOGÍA
FISIOLOGIA. / RESPIRATORIO / TRANSPORTE DE LOS GASES RESPIRATORIOS
![]()













 Views Today : 196
Views Today : 196 Views This Month : 1827
Views This Month : 1827 Views This Year : 27450
Views This Year : 27450 Total views : 313513
Total views : 313513
Un comentario en “Transporte de gases respiratorios”