Ingrese su ID de correo electrónico
FISIOLOGIA. / CARDIOVASCULAR. / CIRCULACIÓN LINFÁTICA
CIRCULACIÓN LINFÁTICA
CIRCULACIÓN LINFÁTICA
ES UN SISTEMA DE VASOS PARALELOS AL SISTEMA CIRCULATORIO, DISEÑADO PARA MANTENER EN ÓPTIMAS CONDICIONES EL LÍQUIDO INTERSTICIAL, ADEMÁS DE TENER UN PAPEL IMPORTANTE EN EL SISTEMA INMUNE.
Se la considera como la segunda red vascular de transporte de líquidos corporales. Interviene en la limpieza y defensa del organismo.
FUNCIONES
1. Regula el volumen del líquido intersticial, conservando su presión subatmosférica.
2. Vía de acceso de los líquidos intersticiales y sus componentes hacia la circulación sanguínea.
3. Vía de eliminación de las proteínas acumuladas en el líquido intersticial.
4. Transporte hacia la sangre de las grasas de cadena larga absorbidas por el intestino delgado (quilo).
5. Inmunidad.
OBJETIVOS
- Describir las características funcionales del sistema linfático.
- Describir el mecanismo de producción de presión negativa en el líquido intersticial.
- Describir la composición de la linfa en los distintos territorios y compararla con la del plasma.
- Explicar el control en la concentración proteica y presión del líquido intersticial.
- Indicar el valor total del flujo linfático, así como los factores que gobiernan la intensidad del mismo.
- Aplicar los conocimientos adquiridos para explicar el aumento localizado de líquido intersticial en las situaciones de obstrucción venosa, obstrucción linfática, aumento de la permeabilidad capilar, fallo cardíaco, renal, quemaduras, reacciones alérgicas y malnutrición.
MORFOLOGÍA FUNCIONAL
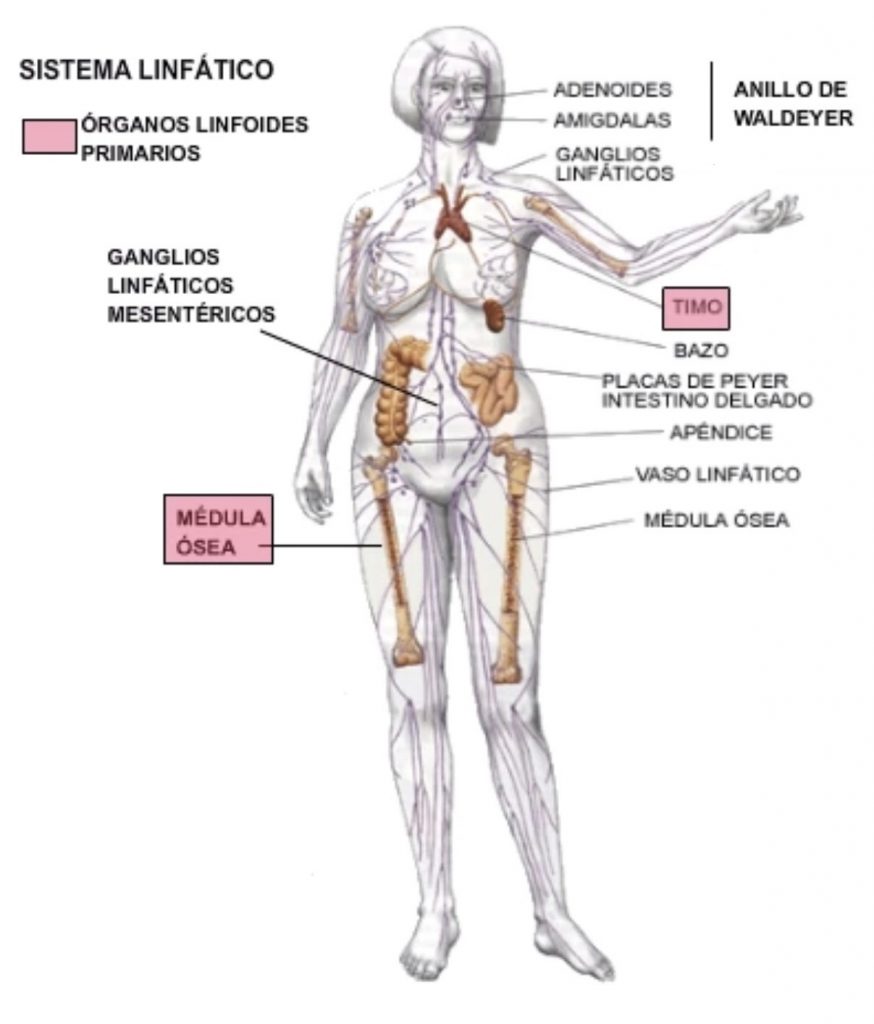
Salvo algunas áreas superficiales de la piel, el sistema nervioso central, porciones profundas de los nervios periféricos, endomisio (vaina de tejido areolar que separa las fibrillas de un fascículo muscular) de músculos y huesos; el resto de los tejidos presentan vías linfáticas de drenaje de su líquido intersticial. Incluso las regiones anteriores mencionadas presentan un sistema pre linfático que drena en vasos linfáticos, y en el caso del cerebro en el líquido cefalorraquídeo. (Figura 1)
Este sistema forma un circuito que nace en los capilares linfáticos ciegos de los tejidos para drenar en la circulación sanguínea de la siguiente forma: La linfa de la parte inferior del cuerpo sube hacia el conducto torácico para vaciarse en la unión entre la yugular interna izquierda y la subclavia junto con la linfa proveniente de la mitad izquierda de la cabeza, del brazo izquierdo y partes del tórax. También se sabe que parte de la linfa de la parte inferior del cuerpo puede entrar en la circulación por la región inguinal y en algunas regiones del abdomen.
La linfa de la mitad derecha de la cabeza y cuello, brazo derecho y algunas partes del tórax, penetra en el conducto linfático derecho, que se vacía en el sistema venoso en la unión de la subclavia derecha con la vena yugular interna.
Los vasos linfáticos contienen un gran número de válvulas que les dan un aspecto de "ristra de chorizos". Éstos drenan en los ganglios linfáticos (Figura 3), formados por un conglomerado de capilares linfáticos, de los que salen diferentes vasos linfáticos. En estos ganglios se concentran las células inmunes además de los macrófagos. En los vasos postcapilares linfáticos aparecen células musculares que intervienen en la propagación unidireccional del flujo linfático. (Figura 2)
CAPILARES LINFÁTICOS
Los capilares linfáticos presentan sus extremos cerrados y como se muestra en la figura 2, tienen un diseño adaptado a su función, es decir, células endoteliales fijadas a las células del tejido gracias a filamentos sustentadores. Las uniones entre las células endoteliales son muy laxas, pero los bordes celulares se superponen entre células adyacentes formando una especie de válvulas cuya apertura es hacia el interior del capilar. Estas válvulas no sólo están presentes en los polos terminales sino también a lo largo de todo el sistema linfático.
COMPOSICIÓN DE LA LINFA
El líquido que se expulsa del torrente sanguíneo durante la circulación normal se filtra a través de los ganglios linfáticos para eliminar las bacterias, las células anormales y otras sustancias. La linfa tiene una composición muy parecida a la del líquido intersticial, del cual procede, en consecuencia presenta una concentración de proteínas de 2 gramos por 100ml, aunque si la medimos en la región hepática, presenta una concentración de 6 gr/100 ml, y en el intestino de 3 a 4 gr/100ml. (Figura 4)
En dicho sistema digestivo la linfa es rica en grasas, como vía de absorción y transporte principal de los triglicéridos, de forma que después de una digestión rica en grasas, el conducto torácico puede contener hasta un 2 % de grasa. Así mismo virus y bacterias pueden penetrar en la circulación linfática, los cuales a su paso por los ganglios linfáticos quedan atrapados y determinan la reacción inmune específica. Al nivel de los ganglios la linfa se equilibra con el plasma sanguíneo, de forma que la linfa aferente y la eferente varían en su composición, dado que la mayor parte de ésta se concentra a su paso por los ganglios. En el hígado ocurre algo diferente, en el sentido de que la linfa hepática está más concentrada en proteínas y en consecuencia a su paso por los ganglios se diluye (juego de presiones hidrostáticas y oncóticas). La tasa de formación de la linfa es de 4 a 5 litros al día.
DINÁMICA DE LA CIRCULACIÓN LINFÁTICA
La velocidad del flujo linfático se ve incrementada por la presión del líquido intersticial (su valor normal es de -5,3 torr) (Figura 5).
Factores que pueden incrementar la presión del líquido intersticial:
– Aumento de la presión capilar
– Disminución de la presión coloidosmótica plasmática.
– Aumento de proteínas en el líquido intersticial
– Aumento de la permeabilidad capilar
Factores que afectan a la presión en los vasos linfáticos:
– disposición valvular
– actividad espontánea de su músculo liso
– expansión pulsátil de la arteria contenida en la misma vaina
– actividad del músculo esquelético
Respecto a las válvulas indicar que éstas se encuentran dispuestas a intervalos de pocos milímetros en los vasos grandes, y en los pequeños se encuentran aún más próximas. Estas válvulas permiten dirigir la linfa hacia el conducto torácico y evitan el reflujo linfático.
La actividad espontánea del músculo liso linfático determina lo que se denomina como el bombeo intrínseco linfático, dado que éste músculo responde con una contracción cada vez que se distiende por un incremento de volumen. Aún más cada segmento entre válvulas actúa como una bomba independiente, de forma que el llenado de un segmento hace que éste se contraiga, impulsando la linfa hacia el inmediato superior, el cual al llenarse se contrae automáticamente, y así sucesivamente.
La actividad física determina un incremento de la velocidad del flujo linfático en 10 a 30 veces, dada la acción del músculo esquelético sobre la circulación linfática, análoga a la explicada en el sistema venoso. Además de este bombeo, también cooperan en esta acción las pulsaciones arteriales adyacentes; la compresión del cuerpo por objetos externos y movimientos de las diversas partes del cuerpo.
Bombeo del capilar linfático.
Dado el diseño de los capilares linfáticos es lógico pensar que cada vez que los tejidos se hinchan de líquido, éstos estiren de los filamentos de fijación, abriendo los espacios interendoteliales y en consecuencia favoreciendo el paso de líquido hacia el capilar linfático, líquido que no puede retroceder por el diseño valvular de los mismos. En consecuencia se incrementa la presión intralinfática a la que se le suma la generada por la propia reducción del tejido al vaciarse.
¿Cómo fluye líquido intersticial hacia los capilares linfáticos, si la presión intersticial es subatmosférica?
La explicación está en que bien por compresión de los tejidos lo cual lleva a un incremento momentáneo positivo de la presión intersticial, bien por el incremento de la presión intersticial cuando el espacio intersticial se llena de líquido, ambas determinan flujo hacia los capilares linfáticos.
De acuerdo con todos estos factores al final se obtiene movimiento de linfa, y la velocidad de este flujo puede observarse en el diagrama de la Figura 6, donde se representa flujo relativo frente a presión en líquido intersticial. Podemos ver como al elevarse la presión intersticial el flujo se incrementa considerablemente, llegando a un límite por encima del cual ya no hay mas incrementos en la velocidad del flujo. Este límite viene determinado por:
a) un incremento importante de la presión intersticial (estado edematoso) donde los capilares linfáticos se dilatan y las válvulas no pueden realizar su función; b) la compresión de las vías linfáticas superiores por la presión intersticial, contrarresta a la producida en los capilares linfáticos.
Este límite máximo observado es importante, ya que demuestra prevención del edema.
PAPEL FUNCIONAL DE LA CIRCULACIÓN LINFÁTICA
Regulación de la concentración de proteínas en el líquido intersticial. (Figura 5)
Dado que algunas de las proteínas plasmáticas se escapan en el intercambio capilar, modificando la presión oncótica del líquido intersticial, éstas deben ser retiradas del mismo para no afectar al intercambio transcapilar. El aumento transitorio de presión oncótica en el líquido intersticial supone retención del mismo, que lleva a incremento de la presión intersticial que favorece el drenaje de este líquido hacia los capilares linfáticos, arrastrando a las proteínas que contiene.
Función importantísima por tanto, la que realizan los capilares linfáticos en la absorción de las proteínas intersticiales, evitándose así la acumulación de líquido en los tejidos.
Regulación de la presión del líquido intersticial.
Esta regulación es esencial para permitir el intercambio capilar adecuado, dado que para que este sea efectivo es necesario que la presión intersticial sea negativa para que así se permita la reabsorción de agua y electrolitos en el polo venoso capilar. Para ello hay que eliminar la proteína intersticial que penetra a través del polo arterial capilar.
La importancia de mantener la presión intersticial negativa, es porque ésta es el medio para conservar unidos a los tejidos. Esta presión negativa supone un vacío parcial que pone en estrecho contacto a los tejidos entre sí, cuando se encuentran así se dice que los tejidos están en estado "seco", es decir sin exceso de líquido.
Consecuencias del fallo en la función del sistema linfático.
La consecuencia principal es la aparición del edema, o acumulación de líquido en el espacio intersticial.
ENLACES DEL TEMA EN LA WEB
Circulación linfática (MedlinePlus)
Sistema linfático. Referencias (Medline Plus)
Temas relacionados con la circulación linfática
VIDEOS EN YOUTUBE
PATOLOGÍAS
FISIOLOGIA. / CARDIOVASCULAR. / CIRCULACIÓN LINFÁTICA
![]()
![]()